Пасечник И.Н., Скобелев Е.И., Рыбинцев В.Ю., Крылов В.В., Маркелов К.М.
ФГБУ ДПО «Центральная государственная медицинская академия»
Управления делами Президента Российской Федерации, г. Москва
Электронная почта: pasigor@yandex.ru
В статье на основании собственных данных и сведений ICARDIOPULMONARY AND BRAIN RESUSCITATION: из литературных источников анализируются наиболее WORKING ON ERRORS
распространенные ошибки, совершаемые спасателями Pasechnik IN, Skobelev EI, Rybintsev VYu, Krylov VV, Markelov KM при проведении сердечно-легочной и мозговой реанимации Central State Medical Academy of the Presidential. Возникновение ошибок связано как с личностными Administration of the Russian Federation, Moscow особенностями оказывающими помощь, так и с дефектами их обучения. Авторы высказывают свою точку The article analyzes mistakes made by rescuers during CPR. The зрения на возможную оптимизацию процессов подготовки occurrence of errors is associated with both the personal characteristics спасателей и повышению соответственно качества of the helpers, and with defects in their training. Described possible оказания помощи при внезапной остановке сердца. optimization of the processes of simulation training of the rescuers and, accordingly, improving readiness for sudden cardiac arrest.
Ключевые слова: симуляционный тренинг, внезапная остановка сердца, дефибрилляция, сердечно-легочная и Key words: simulation training, vnezapnaya cardiac arrest, defibrillation, мозговая реанимация, СЛМР, АНД. cardio-pulmonary and cerebral resuscitation, SLR ANDES.
Определяя сердечно-легочную и мозговую реанимация (СЛМР) как комплекс методов интенсивной терапии, проводящихся при внезапной остановке сердца (ВОС) у пациентов с целью восстановления и поддержания утраченных функций кровообращения, дыхания и сознания, мы подразумеваем, что это – одна из важнейших проблем оказания помощи в ургентных ситуациях. Умение правильно проводить СЛМР важно для всех сотрудников, имеющих медицинское образование, т.к. оказание неотложной помощи входит в их должностные обязанности. При этом необходимо акцентировать внимание на двух аспектах: обязанность оказывать помощь и желание спасти человека. Ужесточение действующего законодательства является важным стимулом к совершенствованию навыков проведения СЛМР. Так же не стоит забывать об изменениях ментальности российского общества и иногда завышенных требованиях к медицинским работникам. Развитие современных средств связи и появление смартфонов позволяет фиксировать действия медицинских работников в аудио-видео формате и предъявлять обоснованные/необоснованные претензии. Объективную трактовку действий врача во время ургентной ситуации может дать только специалист, при этом важно понимать, что не всегда возможно оценить манипуляции, не попавшие в кадр. Однако негативный эмоциональный настрой свидетелей нередко приводит к обвинительной трактовке происшествия.
В настоящий момент в России действует протокол СЛМР Европейского совета по реанимации в редакции 2015 года. Релиз последнего протокола привел к корректировке программы обучения СЛМР в симуляционных центрах и других учебных заведениях страны. В ближайшее время ожидается пересмотр действующих рекомендаций, соответственно будут внесены изменения в программу подготовки специалистов.
Реализация существующего протокола СЛМР в РФ имеет ряд особенностей: низкий охват обучением населения, что связано с более поздним внедрением программ, дефицит автоматических наружных дефибрилляторов (АНД), несовершенство законодательства, регулирующего использование АНД, отсутствие единой диспетчерской службы по оказанию помощи при внезапной остановке сердца и др.
С учетом накопленного опыта и обобщения результатов СЛМР регулярно публикуются промежуточные консенсусы по протоколу СЛМР, последний был представлен в 2018 году. Принципиальных изменений он не содержит, по-прежнему акцент делается на компрессии грудной клетки и раннюю электрическую дефибрилляцию. Изменения внесены в разделы, посвященные антиаритмическим препаратам и системам жизнеобеспечения в педиатрической практике.
Доказательная медицина, приверженность к которой переживает взлеты и падения, плохо совместима с СЛМР. Протоколы оказания помощи в большей степени построены на мнениях и консенсусе экспертов. Это связано, прежде всего, с этическими проблемами и техническими трудностями. ВОС является плохо прогнозируемым событием, поэтому организовать проспективные исследования трудно, чаще всего используется ретроспективный анализ. Нельзя считать корректной и экстраполяцию данных, полученных на животных.
В большинстве ситуаций соблюдение протокола СЛМР зависит от ресурсной базы и степени подготовки специалистов, оказывающих помощь. В настоящий момент выделяют базовую и расширенную СЛМР, в англоязычной литературе они соответственно обозначаются как Basic Life Support (BLS) и Advanced Life Support (ALS). Использование англоязычной аббревиатуры, на наш взгляд, не совсем корректно, так как вводит курсантов в заблуждение, русскоязычные термины более приемлемы и практичны.
С учетом повышения доступности АНД во многих учебных заведениях и симуляционных центрах преподают промежуточный вариант протокола СЛМР, который обозначается как базовая СЛМР с использованием АНД, в англоязычной литературе – BLS+AED (automated external defibrillator). Переход на такую программу стоит признать прогрессивным и отвечающим велению времени. За рубежом повсеместно, а в РФ все чаще, АНД доступны. Причем АНД появились не только в местах массового скопления людей (аэропорты, крупные торговые точки, стадионы и др.), но и в гостиницах, самолетах. АНД стал неотъемлемым атрибутом отелей и помещается на видном месте наряду со средствами пожаротушения (Фото 1). Его использование определяется навыками окружающих и состоянием пострадавшего.
Прошло уже более трех лет с момента появления в РФ АНД в открытом доступе: к Олимпийским играм в «чистой» зоне аэропорта города Адлер повесили первый автоматический прибор для наружной дефибриллляции. Вместе с тем, непонятны юридические основы применения АНД. Теоретически АНД, находящийся в общественном месте, доступен для всех. Однако правовые последствия при возникновении осложнений во время СЛМР могут быть непредсказуемы. Законопроект № 4669-77-7 «О внесении изменений в статью 31 Федерального закона «Об основах охраны здоровья граждан в Российской федерации» был опубликован в 2018 году. В проекте документа содержится следующее положение «… при возникновении ситуаций, требующих оказания первой помощи с использованием АНД, таковая помощь может быть оказана неограниченным кругом лиц». Однако его продвижение нельзя назвать быстрым, в марте 2019 года в Государственной думе состоялось лишь первое чтение.

Фото 1: Пасечник Ю.Н.
В настоящее время в РФ использовать АНД имеют право медицинские работники и лица, прошедшие специальную подготовку: сотрудники силовых структур, спасатели, водители транспортных средств и др. Вместе с тем, даже не все медицинские работники могут правильно применить АНД в ургентной ситуации, что обусловлено неустойчивыми навыками и/или стрессом. Утверждение законопроекта №4669-77-7 позволит обучить широкие слои населения использованию АНД.
Критики повсеместного внедрения АНД в качестве аргумента чаще всего приводят возможность возникновения осложнений. Однако, на наш взгляд, это положение не состоятельно, т.к. нанесение электрического разряда в соответствии с заложенной в дефибрилляторе программой возможно только при регистрации АНД фибрилляции желудочков. Необходимость широкого внедрения АНД обусловлена еще и статистикой внезапной остановки сердца: до 70% случаев приходится на догоспитальный этап.
Проведение СЛМР имеет свои особенности в зависимости от места, где произошла ВОС: внебольничные условия или госпиталь. На догоспитальном этапе, как правило, реанимационные мероприятия начинают свидетели происшествия, в госпитальных условиях – АВД в холле гостиницы, Испания медицинские работники.
Успешность оказания помощи при ВОС во внебольничных условиях во многом зависит от эффективности взаимодействия между диспетчером службы неотложной медицинской помощи и добровольцами, окружающими пациента. В реальной жизни информация, полученная от диспетчера, позволяет даже неподготовленным спасателям выполнять протокол СЛМР. Чаще всего на догоспитальном этапе проводится непрерывная компрессия грудной клетки с заданной частотой и глубиной (согласно рекомендациям – 100-120 нажатий в 1 мин на 5-6 см). Реже выполняется искусственная вентиляция легких (искусственное дыхание). Нанесение электрического разряда с помощью АНД в первые 3-5 мин после возникновения фибрилляции желудочков способно повысить выживаемость пострадавших на 50-70%. В задачи диспетчера входит не только инструктирование спасателя по протоколу СЛМР, но и вызов бригады скорой медицинской помощи и помощь в доставке АНД. Необходимо заметить, что данных об эквивалентности полноценной СЛМР и СЛМР только с компрессиями грудной клетки не получено.
В работе, опубликованной в 2019 году, Riva G. и соавт. подчеркивается, что обучение населения и внедрение круглосуточных диспетчерских служб в Швеции привело к увеличению частоты оказания помощи на догоспитальном этапе в период с 2000 по 2017 годы с 40,8% до 68,2% от общего числа пострадавших. Изолированная компрессия грудной клетки до приезда медицинской бригады сопровождалась 2-кратным увеличением выживаемости, а использование полноценного алгоритма СЛМР повышало выживаемость в 2,6 раза.
Как это ни парадоксально, но результаты СЛМР не всегда зависят от врачей анестезиологов-реаниматологов. Это связано с тем, что в большинстве случаев анестезиологи-реаниматологи приходят к пациенту с ВОС по вызову других специалистов (обычно это занимает не менее 5 минут) и продолжают (хуже, если начинают) реанимационные мероприятия. Поэтому эффективность лечения и выживаемость больных зависит от преемственности в оказании помощи. Во внебольничных условиях на начальном этапе помощь оказывают свидетели происшествия, а в стационарах – средний медицинский персонал и врачи нереанимационных специальностей. Такое положение дел позволяет утверждать, что повысить эффективность лечения при остановке кровообращения можно, прежде всего, за счет массового обучения широких слоев населения и поголовно всех медицинских работников. При этом мы априори считаем, что врачи анестезиологи-реаниматологи выполняют протокол СЛМР безукоризненно.
С момента появления доказательств об увеличении выживаемости больных с ВОС при повышении качества СЛМР, внимание специалистов приковано к проблемам обучения медицинских работников и волонтеров реанимационному пособию.
Поворотным моментом в обучении методам СЛМР в РФ можно считать 2012 год, когда стало развиваться симуляционное обучение. В программы среднего, высшего как додипломного, так и последипломного образования были включены профильные циклы различной продолжительности. Одновременно с открытием симуляционных клиник значимо увеличилась и подготовка парамедиков.
Первоначальные ожидания снижения смертности от ВОС при появлении симуляционного обучения медицине не оправдались. Это объясняется целым рядом причин: ограниченным числом обучаемых на первом этапе, дефицитом преподавателей и др. Как оказалось, не все медицинские работники горели желанием освоить методы СЛМР и посещали симуляционные центры лишь с экскурсионными целями. Стремление обучить как можно большое число курсантов приводило к низкому качеству их подготовки. Со временем стало понятно, что необходимо количественные показатели трансформировать в качественные. Не способствовало повышению качества оказания помощи и отсутствие системного подхода к обучению: навыки проведения СЛМР необходимо поддерживать постоянно. При отсутствии клинической практики компетенции специалистов угасают в течение 6-12 месяцев. Наш опыт свидетельствует в пользу этих данных.
Наблюдался определенный диссонанс между реляциями о возрастающем количестве обученных СЛМР курсантов и сообщениями о летальных исходах, когда, по сути, медицинская помощь пострадавшим не оказывалась или оказывалась, но в недостаточном объеме.
Причин неудовлетворительного оказания медицинской помощи при ВОС много. Эта проблема характерна и для других стран. В РФ к клинической практике приступило только первое поколение врачей, которые обучались СЛМР не на бумаге, а в симуляционных центрах. Кроме того, достаточно остро стоит проблема сохранения навыков проведения СЛМР. После окончания учебного заведения средний медицинский персонал и врачи нередко возвращаются к поддержанию мануальных навыков лишь на сертификационных курсах, проводимых раз в пять лет. Необходимо в лечебных учреждениях иметь простейшие манекены для переподготовки специалистов через более короткие интервалы времени. Наша практика проведения регулярных ежегодных занятий, в том числе и выездных, с персоналом медицинских учреждений УД Президента РФ свидетельствует в пользу такого подхода.
Востребованность симуляционных центров определяется необходимостью отработки новых методик при обновлении протоколов и обучения людей, устраивающихся на работу в медицинские учреждение.
Перед началом исследования все участники прошли освежающий курс расширенной СЛМР (ALS). Сотрудники были поставлены в известность о проведении изучения эффективности СЛМР, однако им не были сообщены параметры контроля эффективности реанимационного пособия.
Полученные результаты не обрадовали участников исследования и организаторов. Неожиданным было, что 48% необходимого времени компрессии грудной клетки она не выполнялась. Даже после корректировки времени, затраченного на анализ электрокардиограммы и проведение электрической дефибрилляции, этот показатель составлял только 38%. Совсем неожиданными были цифры о глубине компрессий грудной клетки: в 72% случаев она была недостаточной. Лучше всего соблюдалась частота искусственной вентиляции легких. Восстановление кровообращения зарегистрировали у 61 пациента (35%), неврологический дефицит оставался у 5 из 6 пациентов, выписанных из стационара.
Еще одной проблемой является перенос знаний из симуляционной клиники в реальную клиническую практику. Почему-то считается, что воспроизведение навыков СЛМР у постели больного будет безукоризненным курсантами, сдавшими курс на отлично. Так ли это? Ответ содержится в уникальной работе, публикованной Wik L. и соавт. в 2005 году. В проведенном исследовании оценили правильность реализации протокола СЛМР у 176 больных с ВОС (пациенты старше 18 лет). Исследование было международным и выполнялось в период с марта 2002 года по октябрь 2003 года в Стокгольме (Швеция), Лондоне (Англия) и Акершусе (Норвегия). Оценивали качество выполнения СЛМР анестезистами и специалистами со средним медицинским образованием – сотрудниками скорой медицинской помощи. Использовались модифицированные дефибрилляторы, оснащенные специальными накладками, содержащими акселерометр и датчик давления, второй акселерометр находился в дефибрилляторе. Это позволило объективно оценивать частоту и глубину компрессий грудной клетки с точностью ±1,6 мм, а также частоту искусственных вдохов. Информация о СЛМР сохранялась на специальных носителях и включала: сигналы ЭКГ и временные интервалы, сведения о компрессиях и искусственной вентиляции легких.
Анализ полученных результатов по полноте выполнения действующего протокола СЛМР проводился с помощью компьютерных программ.
Перед началом исследования все участники прошли освежающий курс расширенной СЛМР (ALS). Сотрудники были поставлены в известность о проведении изучения эффективности СЛМР, однако им не были сообщены параметры контроля эффективности реанимационного пособия.
Полученные результаты не обрадовали участников исследования и организаторов. Неожиданным было, что 48% необходимого времени компрессии грудной клетки она не выполнялась. Даже после корректировки времени, затраченного на анализ электрокардиограммы и проведение электрической дефибрилляции, этот показатель составлял только 38%. Совсем неожиданными были цифры о глубине компрессий грудной клетки: в 72% случаев она была недостаточной. Лучше всего соблюдалась частота искусственной вентиляции легких. Восстановление кровообращения зарегистрировали у 61 пациента (35%), неврологический дефицит оставался у 5 из 6 пациентов, выписанных из стационара.
Из результатов исследования стало ясно, что протокол СЛМР не выполнялся по двум важнейшим компонентам – времени компрессий за минуту и глубине компрессий. Поэтому и показатели выживаемости были низкими. Доказано, что даже короткие 4-5 секундные паузы в компрессиях грудной клетки сопровождаются снижением коронарного перфузионного давления, что неблагоприятно сказывается на результатах СЛМР.
В моделях на животных и в процессе СЛМР у людей установлена взаимосвязь между повышением силы и глубины компрессий с одной стороны и коронарным кровотоком, и артериальным давлением с другой. При сравнении с результатами, полученными в симуляционных залах, оказалось, что на манекенах чаще регистрируется избыточная глубина компрессий грудной клетки.
Таблица 1
| Результаты тестирования медицинских работников (врачи, средний медицинский персонал) нереанимационного профиля на мастер-классах по СЛМР (2017-2019 гг., 936 курсантов). | % правильных действий |
| 1. Оценка безопасности обстановки в месте проведения СЛМР | 49 |
| 2. Диагностика клинической смерти | 57 3 |
| 3. Компрессии грудной клетки | 65 |
| 4. Обеспечение проходимости дыхательных путей | 14 |
| 5. Проведение искусств. вентиляции легких (рот ко рту) | 11 |
| 6. Умение работать с АНД | 8 |
| 7. Пункция и катетеризация периферической вены (опрос) | 17 |
К причинам некорректного выполнения протокола СЛМР в реальных условиях относят: физическое и моральное напряжение реанимирующего, недостаточную подготовленность спасателей к работе в условиях стресса, утрату мануальных навыков при длительных перерывах в тренингах.
По нашему мнению, необходимо реформировать систему подготовки к оказанию помощи при внезапной остановке сердца. Особенно это касается курсантов, ранее обучавшихся. Мы сталкиваемся с ситуацией, когда на переподготовку приходят медицинские работники, способные правильно продемонстрировать мануальные навыки, необходимые при выполнении комплекса СЛМР, однако у них недостаточно развиты лидерские качества и способность работать в команде. Кроме того, изменение стандартной обстановки тренинга (ограниченные ресурсы, новые модели АНД и др.) приводит к снижению качества проводимых мероприятий. В процессе обучения важно представлять нестандартные сценарии, отрабатывать командное взаимодействие и повышать психологическую устойчивость курсантов. Значимым является отработка навыков СЛМР в условиях, приближенных к реальным. В нашем симуляционном центре имеются специальные классы, где можно имитировать обстановку катастроф: дымовая завеса, сирена, различные картины с происшествиями и др. При первоначальном знакомстве с такой аудиторией многие курсанты не сразу адаптируются к обстановке. Однако в дальнейшем такой тренинг позволит работать в нестандартной обстановке. Кроме того, наши результаты свидетельствуют о недостаточной подготовленности медицинских работников нереанимационных специальностей к оказанию помощи при ВОС. В таблице 1 суммированы показатели тестирования врачей терапевтических специальностей на мастер-классах по СЛМР. Сразу оговоримся, эти данные имеют ряд особенностей: опрос и оценка навыков носили добровольный характер, что ограничивало выборку исследования.
Полученные результаты свидетельствуют: мануальная составляющая у медицинских работников нереанимационных специальностей при выполнении протокола СЛМР находится на низком уровне. В опросе участвовали сертифицированные специалисты, прошедшие подготовку по своей специальности на курсах повышения квалификации, подразумевающих наличие симуляционных практик.
При анализе собственных результатов и данных литературы можно выделить две категории ошибок: тактитечение которого помощь наиболее эффективна. Отсутствие выработанных на занятиях лидерских качеств не позволяет эффективно выполнять протокол СЛМР. Дополнительным фактором, мешающим работе, является присутствие посторонних лиц с не всегда предсказуемой реакцией на происшествие. Как это не парадоксально, но даже в стационарных условиях редко прослеживается командный подход.
Одной из причин такого положения дел – отсутствие разборов результатов СЛМР и контроля за написанием протоколов СЛМР в историях болезни. И здесь уместно вспомнить слова Питера Сафара (Peter Safar) о необходимости использовать каждый эпизод СЛМР для обучения персонала и совершенствования навыков проведения реанимационного пособия.
Как видно из таблицы 1 среди технических ошибок наиболее часто встречаются трудности с обеспечением проходимости дыхательных путей, задержка проведения электрической дефибрилляции, невозможность обеспечения венозного доступа для введения лекарственных препаратов. В 30-40% случаев регистрируются дефекты компрессии грудной клетки.
Недостаточное качество проведения СЛМР при широком охвате медицинских сотрудников симуляционными практикумами нельзя объяснить только дефектами подготовки. Необходимо констатировать, что не все спасатели способны мобилизоваться при возникновении критической ситуации. Вероятно, это связано с психологическими особенностями. СЛМР – это всегда стрессовая ситуация независимо от места и времени возникновения. Кроме того, не стоит забывать, что выполнение алгоритма СЛМР требует от спасателя колоссального физического напряжения. У людей, не занимающихся регулярно физическими тренировками и/или имеющих сопутствующую кардиальную патологию, проведение реанимационных мероприятий может сопровождаться подъемом артериального давления, нарушениями сердечного ритма и ишемией миокарда. Соответственно полноценное выполнение протокола СЛМР становится проблематичным.
Наибольшую нагрузку спасатель испытывает на начальном этапе (при одном реанимирующем), когда проводится компрессия грудной клетки и дыхание «рот ко рту». Даже подготовленный человек не выдержит более 10-15 минут. В этих условиях вероятность ошибок и неточностей крайне велика. Обеспечение проходимости дыхательных путей с помощью воздуховодов и вентиляция легких мешком Амбу снижают нагрузку на персонал.
В реальных условиях дефекты реанимации не связаны с одним фактором, как правило присутствует несколько компонентов: недостаточная подготовка, стрессовое состояние, плохая физическая форма спасателя.
К сожалению, несоблюдение протокола СЛМР сопровождается увеличением показателей летальности. При детальном анализе качества оказания помощи было установлено, что независимо от вида остановки кровообращения (асистолия или фибрилляция) неполноценное реанимационное пособие приводило к повышению летальности среди пострадавших.
Личный опыт и данные литературы свидетельствуют, что на начальном этапе реанимационных мероприятий наибольшие трудности вызывает обеспечение проходимости дыхательных путей и искусственная вентиляция легких. Распространенным заблуждением было мнение о необходимости интубации трахеи как единственном варианте решения проблемы. Однако надо признать, что сейчас подходы к обеспечению проходимости дыхательных путей радикально изменились. В большинстве случаев интубация трахеи – удел анестезиологов-реаниматологов. Надежной альтернативой этой методике стала установка надгортанных воздуховодов, ее эффективность подтверждена во многих исследованиях.
В работе Benger J.R. и соавт. проведено сравнение эффективности обеспечения проходимости дыхательных путей на догоспитальном этапе. Помощь при ВОС оказывали парамедики, прошедшие обучение по навыкам интубации трахеи и установки надгортанного воздуховода. У больных 1-й группы (n=4886) использовали надгортанный воздуховод, у пациентов 2-й группы (n=4410) проводили интубацию трахеи. Функциональные исходы пациентов через 30 суток после остановки сердца по группам не различались. Одинаковым было и количество случаев регургитации и аспирации желудочного содержимого.
В другом исследовании при ВОС сердца было показано, что использование надгортанного воздуховода ассоциировано с лучшим прогнозом по сравнению с интубацией трахеи. Так в группе, где применили надгортанный воздуховод, были выше показатели 72-часовой и госпитальной выживаемости. Кроме того, использование надгортанного воздуховода сопровождалось меньшим неврологическим дефицитом на момент выписки. Полученные результаты позволяют считать применение надгортанных воздуховодов надежной альтернативой интубации трахеи.
Одной из методик, которая не получила в РФ широкого распространения, является измерение парциального давления углекислого газа на выдохе (ETCO2). С одной стороны, оценка этого показателя позволяет определить, где находится интубационная трубка или правильно ли установлен надгортанный воздуховод, а с другой – оценить эффективность СЛМР.
Известно, что содержание СО2 в выдыхаемом воздухе является надежной характеристикой легочной перфузии и, соответственно, сердечного выброса. При дыхании СО2 элиминируется из крови в легких. Содержание СО2 можно легко измерить портативным капнографом, расположив его между концом эндотрахеальной трубки или надгортанного воздуховода и дыхательным мешком. Сообщается, что оценка СО2 может служить одним из критериев эффективности проведения СЛМР. В работе Kolar M. и соавт. было показано, что уровень ETCO2 после 20 минут реанимационных мероприятий при ВОС был достоверно ниже у больных с неблагоприятным исходом в сравнении с пациентами, у которых удалось восстановить сердечную деятельность, соответственно 6,9±2,2 мм рт.ст. и 32,8±9,1 мм рт.ст (p<0,001). Авторы считают, что если ETCO2 после 20 минут реанимационных мероприятий превышает 14,3 мм рт. ст., то вероятен благоприятный исход реанимационных мероприятий. Необходимость проведения электрической дефибрилляции при фибрилляции желудочков сомнений не вызывает. Однако и здесь есть свои нюансы. Повсеместное использование АНД на догоспитальном этапе – благо. Однако мы прекрасно понимает, что работа АНД основана на компьютерной программе, которая не может пока сравниться со скоростью работы медицинского сотрудника. Даже при использовании АНД последних выпусков анализ электрической активности сердца и скорость нанесения разряда уступают человеку. При этом возрастает время, когда компрессии грудной клетки не выполняются. В недавнем исследовании это было подтверждено на практике. Использование АНД при ВОС в стационаре сопровождалось снижением выживаемости в сравнении с профессиональным дефибриллятором.
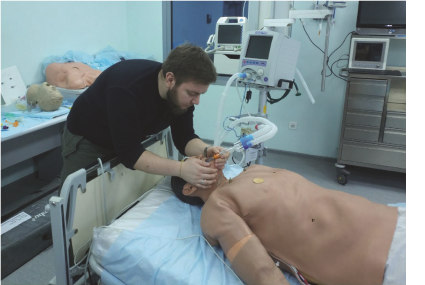
Фото: Пасечник Ю.Н., 2019. ИВЛ робота-симулятора VI уровня реалистичности. МАСЦ, Москва
Наибольшие трудности во время СЛМР медицинский персонал испытывает при обеспечении венозного доступа. Однако, задержка введения адреналина на 5 минут сопровождается снижением выживаемости на 20%. Среди врачей крайне низок процент специалистов, которые способны осуществить внутривенное введение лекарственного средства. Статистика по среднему медперсоналу более благоприятна. Кроме субъективных причин, имеются и объективные препятствия. В условиях остановки сердца доступ к венозной сети затруднен из-за уменьшения наполнения ее кровью и исчезновения ориентиров. Пункция и катетеризация центральных вен осуществляются только анестезиологами-реаниматологами ввиду наличия технических трудностей и возможности возникновения тяжелых осложнений.
Вот почему в последние десятилетия получило широкое распространение внутрикостное введение лекарственных средств. По эффективности доставки препаратов оно не уступает внутривенному доступу, а по скорости и простоте обеспечения – превосходит. Основным препятствием для использования этой методики являлось отсутствие надежных приспособлений. Практически одновременно несколько лет назад в РФ были зарегистрированы два устройства, позволяющие обеспечить внутрикостный доступ: «дрель» и «шприцпистолет». Первый способ энергозависим и требует наличия аккумулятора, что не всегда удобно, учитывая климатические особенности (низкие температуры) и необходимость контроля заряда.
Второй способ – энергонезависим и представляет собой шприц-пистолет, в котором проникновение стилета с катетером в кость достигается за счет металлической пружины. Имеются наборы для детей и взрослых, которые различаются по размерам и цветовой маркировке. Процесс обучения пользованию шприцомпистолетом кратковременен и занимает не более 15 минут. При этом формируются устойчивые навыки. Для отработки практических навыков внутрикостного доступа имеются специальные учебные «симуляционные» наборы.
В соответствии с приказом МЗ РФ N36н от 22 января 2016 г. «Об утверждении требований к комплектации лекарственными препаратами и медицинскими изделиями укладок и наборов для оказания скорой медицинской помощи», набор для канюляции губчатых костей включен в состав укладок общепрофильной и реанимационной бригад скорой медицинской помощи.
Таким образом, совершенствование материальной базы делает процесс оказания помощи при ВОС более стандартизированным и прогнозируемым. Повышение выживаемости больных после ВОС, и тому пример – опыт зарубежных стран, может быть достигнуто только в условиях массового обучения населения и создания полноценной диспетчерской службы для консультации очевидцев происшествия по СЛМР в режиме реального времени. Обучение методам СЛМР необходимо проводить на манекенах с «обратной связью», позволяющей предотвратить некачественное обучение. Аппаратура, используемая в процессе тренингов, не должна отличаться от той, с которой спасатель столкнется при оказании помощи в реальных условиях. На занятиях до 50% времени необходимо уделять формированию лидерских качеств курсантов и отработке коммуникативных навыков. Поддержание умений и компетенций необходимо регулярно осуществлять в тех учреждениях, где работает курсант. Для этого достаточно иметь простейшее оборудование. При выходе новых релизов рекомендаций по СЛМР отработку протоколов желательно осуществлять в симуляционныех центрах в соответствии с измененными программами тренингов.
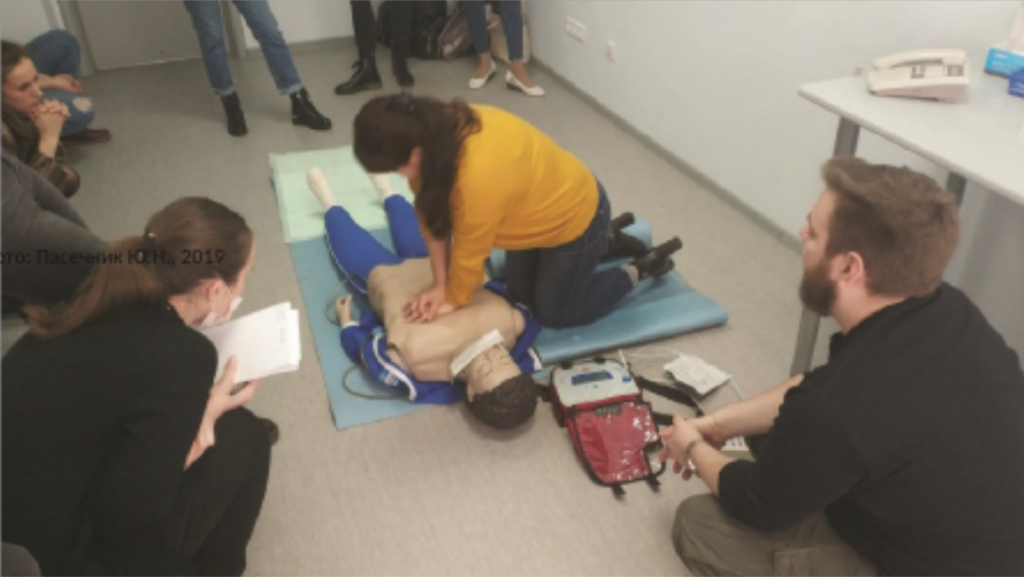
Отработка выполнения сердечнолегочно-мозговой реанимации
МАСЦ, Москва
Список литературы:
- European Resuscitation Council Guidelines for Resuscitation 2015. Resuscitation. 2015. – Vol. 95. – P. 1-80. doi: 10.1016/j. resuscitation.2015.07.038.
- Soar J, Donnino MW, Maconochie I, Aickin R, Atkins DL et al. 2018 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations Summary. Resuscitation. 2018;133:194-206. doi: 10.1016/j.resuscitation.2018.10.017.
- Riva G, Ringh M, Jonsson M, Svensson L et al. Survival in Outof-Hospital Cardiac Arrest After Standard Cardiopulmonary Resuscitation or Chest Compressions Only Before Arrival of Emergency Medical Services: Nationwide Study During Three Guideline Periods. Circulation. 2019. doi: 10.1161/ CIRCULATIONAHA.118.038179.
- Gallagher EJ, Lombardi G, Gennis P. Effectiveness of bystander cardiopulmonary resuscitation and survival following out-ofhospital cardiac arrest. JAMA. 1995;274:1922-1925.
- Евдокимов Е.А., Пасечник И.Н. Симуляционное обучение в анестезиологии и реаниматологии. В книге: Симуляционное обучение в медицине, под редакцией А.А. Свистунова. Москва, 2013. С. 144-165.
- Евдокимов Е.А., Пасечник И.Н., Скобелев Е.И. Симуляционное обучение и рекомендации по проведению реанимационных мероприятий: пересмотр 2015 года. // Медицинский алфавит. Неотложная медицина. – 2016. – Т. 2. – № 15. – С. 34-38.
- Donnelly P, Assar D, Lester C. A comparison of manikin CPR performance by lay persons trained in three variations of basic life support guidelines. Resuscitation. 2000;45:195-199.
- Репин И.Г., Пасечник И.Н., Крылов В.В. Тренинги in-situ в отдаленных санаторно-курортных учреждениях. Виртуальные технологии в медицине. 2017. № 2 (18). С. 34-35.
- Wik L., Kramer-Johansen J., Myklebust H. et al. Quality of cardiopulmonary resuscitation during out-of-hospital cardiac arrest. JAMA. 2005; 293(3):299-304.
- Berg RA, Sanders AB, Kern KB, Hilwig RW, Heidenreich JW, Porter ME, Ewy GA. Adverse hemodynamic effects of interrupting chest compressions for rescue breathing during cardiopulmonary resuscitation for ventricular fibrillation cardiac arrest. Circulation, 2001, 104: 2465–2470.
- Bellamy RF, Deguzman LR, Pedersen DS. Coronary blood flow during cardiopulmonary resuscitation in swine. Circulation, 1984, 69:174–180.
- Фото: Пасечник Ю.Н., 2019 Ornato JP, Levine RL, Young DS, Racht EM, Garnett AR, Gonzalez ER. The effect of applied chest compression force on systemic arterial pressure and end-tidal carbon dioxide concentration during CPR in human beings. Ann Emerg Med, 1989, 18:732–737.
- Liberman M, Lavoie A, Mulder D, et al: Cardiopulmonary resuscitation: Errors made by pre-hospital emergency medical personnel. Resuscitation, 1999; 42:47–55.
- Flannery AH, Parli SE. Medication Errors in Cardiopulmonary Arrest and Code-Related Situations. Am J Crit Care. 2016;25(1):12-20. doi: 10.4037/ajcc2016190.
- Di Mitri D, Schneider J, Specht M, Drachsler H. Detecting Mistakes in CPR Training with Multimodal Data and Neural Networks. Sensors (Basel). 2019;19(14). pii: E3099. doi: 10.3390/s19143099.
- Panesar SS, Ignatowicz AM, Donaldson LJ. Errors in the management of cardiac arrests: an observational study of patient safety incidents in England. Resuscitation.2014,85(12):1759-1763.
- Ornato JP, Peberdy MA, Reid RD, Feeser VR, Dhindsa HS. Impact of resuscitation system errors on survival from in-hospital cardiac arrest. Resuscitation. 2012, 83(1):63-69. doi: 10.1016/j. resuscitation.2011.09.009.
- Benger JR., Kirby K., Black S. et al. Effect of a Strategy of a Supraglottic Airway Device vs Tracheal Intubation During Out-of-Hospital Cardiac Arrest on Functional Outcome: The AIRWAYS-2 Randomized Clinical Trial. JAMA. 2018;320(8):779-791. doi:10.1001/jama.2018.11597.
- Wang H.E., Schmicker R.H., Daya M.R. et al. Effect of a Strategy of Initial Laryngeal Tube Insertion vs Endotracheal Intubation on 72-Hour Survival in Adults With Out-of-Hospital Cardiac ArrestA Randomized Clinical Trial. JAMA. 2018;320(8):769-778. doi:10.1001/jama.2018.7044.
- Kolar M, Krizmaric M, Klemen P, Grmec S. Partial pressure of end-tidal carbon dioxide successful predicts cardiopulmonary resuscitation in the field: a prospective observational study. Crit Care. 2008;12(5):R115. doi: 10.1186/cc7009.
- Paiva EF, Paxton JH, O’Neil BJ. Data supporting the use of endtidal carbon dioxide (ETCO2) measurement to guide management of cardiac arrest: A systematic review. Data Brief. 2018; 18:14971508. doi: 10.1016/j.dib.2018.04.075.
- De Regge M, Monsieurs KG, Vandewoude K, Calle PA. Should we use automated external defibrillators in hospital wards. Acta Clinica Belgica, 2012; 67(4), 241-245. doi: 10.2143/ACB.67.4.2062666.
- Khera R, Chan PS, Donnino M, Girotra S. Hospital Variation in Time to Epinephrine for Nonshockable In-Hospital Cardiac Arrest. Circulation. 2016;134(25):2105-2114.
- Davidoff J, Fowler R, Gordon D, Klein G, Kovar J et al. Clinical evaluation of a novel intraosseous device for adults: prospective, 250-patient, multi-center trial. JEMS. 2005;30(10):suppl 20-23.